
Innehåll
- Screeningstester
- Tester och procedurer
- Iscensättningstester
- Stadier
- Tester för återfall
- Differentialdiagnoser
Baserat på biopsifynd används en Gleason-poäng för att beskriva tumörens aggressivitet.
Ytterligare tester, såsom CT-skanning, MR, skanning eller PET-skanning kan göras för att exakt planera tumören. Eftersom prostatacancer kan skilja sig väldigt mycket i sin tendens att växa eller sprida sig, är iscensättning viktigt för att välja de bästa behandlingarna, bestämma risken för återfall och uppskatta sjukdomsprognosen.
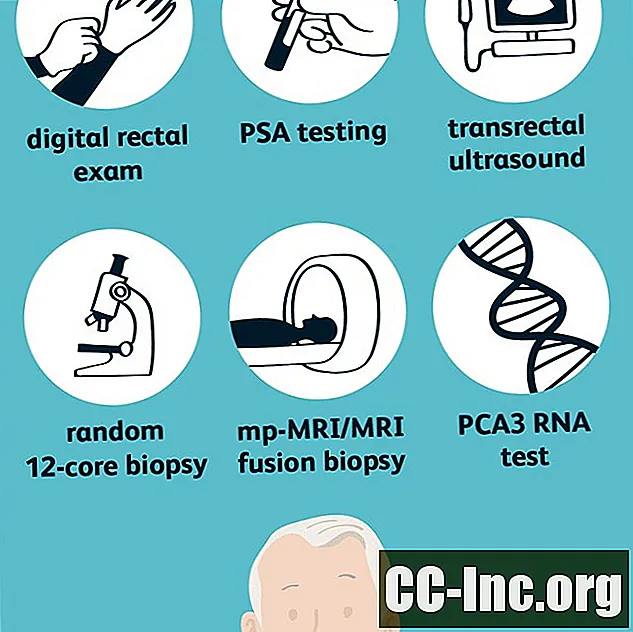
Screeningstester
De allra flesta prostatacancer upptäcks vid screeningtest innan några tecken och symtom uppstår. De två huvudsakliga screeningtesterna är prostataspecifikt antigen (PSA) -test och digital rektalundersökning, som är bäst när de används tillsammans; ingen av dessa tester ska användas ensamma.
I allmänhet rekommenderas screening för män som börjar 50 år, även om detta är ett område med aktiv debatt.
Män som har riskfaktorer för prostatacancer, till exempel sjukdomshistoria, rekommenderas vanligtvis att börja testa tidigare än detta.
Screeningtest kan inte diagnostisera prostatacancer, utan snarare låta läkare veta om det behövs ytterligare tester för att leta efter sjukdomen.
Test av prostataspecifikt antigen (PSA)
PSA-testet är ett enkelt blodprov som bestämmer nivån av prostataspecifikt antigen i blodet. PSA är ett protein som utsöndras av prostataceller och är mycket specifikt för prostatavävnad.
Det är inte ett perfekt test eftersom det finns orsaker till andra nivåer än prostatacancer, såsom godartad prostatahyperplasi (BPH) och prostatit, och PSA-nivåer ökar också naturligt med åldern. På samma sätt kan vissa män med prostatacancer ha normala PSA-tester, och vissa mediciner för BPH, såväl som fetma, kan orsaka minskade nivåer av PSA.
Det finns intervaller av PSA som anses vara normala och höga, men den viktigaste faktorn för att tolka testet (om det inte är mycket högt) är en förändring av värdet över tiden.
Med andra ord är en PSA-nivå som ökar ofta mer meningsfull än testets absoluta värde.
Tidigare användes en godtycklig avstängning av 4 nanogram per milliliter (ng / ml) för att separera normala och eventuellt onormala PSA-nivåer. Som sagt, mer än hälften av tiden när en nivå är högre än 4, är orsaken inte cancer. På liknande sätt kan prostatacancer förekomma även med en nivå mindre än 4 ng / ml.
Variationer av PSA inkluderar:
- PSA-hastighet: Detta nummer beskriver förändringen i PSA över tid, och en snabb ökning av detta värde antyder cancer. Det är inte känt hur användbart detta test är just nu.
- Gratis PSA: Gratis PSA är procentandelen PSA i blodet som inte är bunden till proteiner. Om resultatet är mindre än 10% är det mer sannolikt att tumören är cancer; om resultatet är större än 25% är det mer sannolikt att tumören är godartad. Tyvärr kommer många nivåer att falla mellan 10% och 25%, och betydelsen av dessa värden är okänd.
- PSA-densitet: Detta nummer jämför PSA med storleken på prostata vid ultraljud eller MR, med en högre PSA-densitet som är mer benägna att vara cancer. Testet är dock ganska opraktiskt eftersom det kräver en ultraljud av prostata.
- Åldersspecifik PSA: Detta test skiljer ut förväntade PSA-nivåer baserat på ålder, men kan missa vissa prostatacancer.
- Pro-PSA: Detta test kan hjälpa till att skilja mellan en PSA på 4 till 10 som är relaterad till prostatacancer jämfört med en nivå som beror på BPH. Det kan vara till hjälp när man beslutar om en biopsi är nödvändig.
Digital Rectal Exam (DRE)
I en digital rektalundersökning (DRE) sätter en läkare ett handskat, smurt finger i ändtarmen för att palpera prostatakörteln och kontrollera om det finns klumpar, hårdhet eller ömhet. Eftersom prostatakörteln ligger precis framför ändtarmen, prostata är ganska lätt att palpera med detta tillvägagångssätt.
Även om proceduren kan vara något obekväm och kan orsaka en känsla av att behöva urinera, är det mycket viktigt att använda detta test tillsammans med PSA.
Tumörmarkörer
Tester för att upptäcka biomarkörer kan också användas för screening, även om de inte anses vara rutinmässiga. Biomarkörer är ämnen som antingen produceras av en prostatacancer själv eller av kroppen när en prostatacancer är närvarande. Två av dessa tester inkluderar 4K-poäng och prostatahälsoindex (PHI); test som kan användas för att förutsäga vilka män som kan utveckla prostatacancer eller högriskprostatacancer.
Kontroverser och risker
Under de senaste åren har det varit betydande kontroverser kring screening eftersom man tror att PSA-testning resulterar i signifikant överdiagnos och överbehandling av sjukdomen.
Med detta sagt är prostatacancer fortfarande den näst största orsaken till cancerrelaterade dödsfall hos män, och sjukdomen kan vara lättare att behandla i de tidigare stadierna av sjukdomen.
En recension från 2018 publicerad i JAMA för den amerikanska arbetsgruppen för förebyggande tjänster drog slutsatsen att PSA-screening Maj minska dödsfall på grund av prostatacancer, men med risk för falskt positiva resultat, biopsikomplikationer och överdiagnos. Det är inte säkert för närvarande om det finns långvariga överlevnadsfördelar för aktiv behandling av prostatacancer upptäckt genom PSA-screening, men det är känt att uppföljningstester (målinriktade eller slumpmässiga biopsier) och behandlingar kan utgöra betydande risker, såsom sjukhusvistelse respektive urin- eller sexuella biverkningar.
Ha ett öppet samtal med din läkare om detta och ditt eget testschema i förhållande till din övergripande riskprofil.
Diskussionsguide för prostatacancerläkare
Få vår utskrivbara guide för din nästa läkarmöte för att hjälpa dig att ställa rätt frågor.

Tester och procedurer
Om ett screeningtest (PSA och / eller DRE) är onormalt kan ytterligare testning med diagnostiska tester behövas för att avgöra om en prostatacancer faktiskt är närvarande och i så fall cancerens aggressivitet. Alternativen inkluderar:
Transrektal ultraljud (TRUS)
Ett transrektalt ultraljud (TRUS) kan användas för att identifiera avvikelser. Detta tillvägagångssätt kan användas ensamt för att beräkna PSA-densitet eller kombineras med MR för att bestämma områden som ska biopsieras. I ett transrektalt ultraljud ges en lavemang och en tunn, smord ultraljudssond förs in i ändtarmen. Ljudvågor levereras till prostata (som ligger direkt framför ändtarmen) och en bild av prostatakörteln genereras. Obehag är vanligtvis mild och består av en känsla av fullhet i ändtarmen. Om ett TRUS är onormalt behövs fortfarande en biopsi för att avgöra om några regioner som verkar onormala faktiskt är cancer.
Slumpmässig 12-kärnbiopsi
En slumpmässig 12-kärnig biopsi kan göras om en PSA ihållande är onormal eller om abnormiteter känns på en DRE eller ses på TRUS. I denna procedur tas prover från 12 slumpmässiga områden i prostatakörteln och tittas på under mikroskopet för att avgöra om prostatacancerceller är närvarande.
Förfarandet görs vanligtvis som öppenvård. Övningar varierar, men män placeras ofta på en klar flytande diet i 24 timmar före testet och får en lavemang en timme eller två före ingreppet. Medan de ligger på vänster sida med en full urinblåsa bedövas området av ändtarmen där biopsierna kommer att göras lokalt med lidokain. Ett tunt ultraljud sätts in i ändtarmen för att visualisera prostata under hela proceduren. När anestesin arbetar, tas 12 till 14 prover genom att sätta in tunna, ihåliga nålar i prostatakörteln. Förfarandet tar ungefär 20 till 30 minuter.
Män kan uppleva viss rektal ömhet i några dagar efter ingreppet. Vissa män upplever också lätt blödning eller noterar blodfläckar i sin avföring, urin eller sperma i några dagar. Varma blötläggningar och kompresser kan lindra en del obehag.
Resultaten kommer att finnas några dagar senare och kan diskuteras personligen eller via telefon.
Multiparametrisk MR (mp-MR)
Eftersom slumpmässiga biopsier kan missa vissa områden av cancer och av misstag ta bort normala vävnader har modifieringar av biopsitekniken ovan utvecklats.
Multiparametrisk MR (mp-MR) är en speciell typ av MR som används för att upptäcka avvikelser i prostatavävnad. Förfarandet liknar den slumpmässiga 12-kärnbiopsin, men en MR görs först för att definiera misstänkta regioner. Biopsier är sedan begränsade till dessa onormala regioner, det som kallas en riktad biopsi.
Man tror att detta tillvägagångssätt kan bidra till att minska risken för överdiagnos och överbehandling av prostatacancer. Denna procedur är inte tillgänglig på alla cancercentra och kräver specialiserad utbildning av vårdpersonal.
MR-fusionsbiopsi
En MR-fusionsbiopsi liknar den multiparametriska MR, men den använder en kombination av MR och transrektal ultraljud (TRUS) för att leta efter onormala områden i prostata. På samma sätt tror man att selektiva biopsier görs baserat på den information som erhållits på detta sätt kommer att förbättra diagnosens noggrannhet. Som med multiparametrisk MR är proceduren inte tillgänglig överallt och kräver specialiserad yrkesutbildning.
Prostatacancer Gen 3 (PCA3) RNA-test
Hos män över 50 år kan en genetisk testgen 3 (PCA3) RNA rekommenderas om en PSA ihållande är förhöjd men en biopsi inte avslöjar cancer. Detta test mäter förhållandet mellan PCA3-RNA och PSA-RNA i urinen. Om testet är förhöjt kan en upprepad biopsi rekommenderas.
Iscensättningstester
Testerna ovan kan bekräfta en diagnos av prostatacancer, men berätta inte för läkare hur aggressiv tumören är eller hur långt den har spridit sig. Tänk på att många prostatacancer är icke-aggressiva och aldrig skulle orsaka problem om de lämnas ensamma. Klassificering av Gleason-poäng görs för att beskriva aggressiviteten hos en tumör, och laboratorie- och avbildningstester kan göras för att leta efter evidens för spridning.
Betyg för Gleason-poäng
För att bestämma Gleason-poängen ges prostatacancercellerna i två olika områden av tumören var och en en grad mellan 3 och 5 baserat på deras utseende under mikroskopet.
Poängen 3 betyder att cellerna ser mycket ut som normala prostatacancerceller (väldifferentierade); poängen 5 betyder att cellerna verkar mycket onormala (dåligt differentierade).
De två poängen i de två biopsierna kombineras för att bestämma den slutliga Gleason-poängen:
- Gleason 6:Poängen 6 definierar låggradig cancer där cellerna liknar normala prostataceller. Det är osannolikt att dessa tumörer växer eller sprids.
- Gleason 7: Dessa tumörer anses vara medelstora cancerformer och cellerna är måttligt onormala.
- Gleason 8 till 10: Dessa tumörer anses vara högkvalitativa cancerformer och cellerna verkar mycket olika från normala prostataceller. Dessa tumörer är mer benägna att växa och sprida sig.
Baserat på dessa poäng placeras ofta prostatacancer i grupper som kallas betyg, och dessa betyg ingår i iscensättningen (nedan).
- Betygsgrupp 1: Gleason 6 tumörer
- Betygsgrupp 2:Gleason 7 tumörer (3 + 4 = 7). Dessa består av främst välformade körtlar.
- Betygsgrupp 3:Inkluderar en annan typ av Gleason 7-tumörer (4 + 3 = 7). Dessa består främst av dåligt formade körtlar.
- Betygsgrupp 4:Gleason 8 tumörer
- Betygsgrupp 5: Gleason 9 och Gleason 10 tumörer
Baserat på Gleason-poängen kan ytterligare tester göras för att ytterligare trappa in tumören.
Prostatacancer sprider sig vanligtvis först till vävnaderna omedelbart intill prostata, inklusive sädesblåsor, ändtarm, urinblåsa och lymfkörtlar.
Prostatacancer har också en mycket stark tendens att spridas till ben.
Detta är vanligast i nedre ryggraden, bäckenet och överbenen, även om prostatacancer kan spridas till ben var som helst i kroppen.
Laboratorietester
Förutom PSA-nivåer som ingår i iscensättningen kan en alkalisk fosfatasblodnivå göras tillsammans med avbildningstester eftersom detta blodprov kan höjas om benmetastaser är närvarande.
Imaging Tests
Imaging tester kan göras för att leta efter spridning av prostatacancer till närliggande vävnader, såväl som avlägsna vävnader såsom ben.Dessa tester behövs ofta inte för tidig prostatacancer eller de med låg Gleason poäng (se nedan). Test kan inkludera:
- MR: En MR kan vara till hjälp för att avgöra om cancer har spridit sig till sädesblåsorna, lymfkörtlarna eller andra regioner.
- Datortomografi: CT används mindre ofta än MR, men kan vara till hjälp för att leta efter lymfkörteln.
- Röntgen: I en benskanning injiceras ett radioaktivt spårämne i blodomloppet och avbildning görs för att leta efter upptag i ben som kan betyda benmetastaser.
- Djur Scan: En klassisk positronemissionstomografi (PET-skanning) 18-F-fluorodeoxyglukos (FDG) har begränsad nytta vid hanteringen av prostatacancer, eftersom upptagningen av FDG i prostatacancer är mycket varierande. Fluciclovine F-18 (Axumin) kan användas hos män med misstänkt prostatacanceråterfall.
Gentestning
Nyligen har gentest börjat spela en roll för att bestämma aggressiviteten hos vissa prostatacancer. Exempel på mutationer associerade med både en ökad risk att utveckla prostatacancer, liksom en större sannolikhet för att en diagnostiserad prostatacancer kommer att vara aggressiv inkluderar BRCA2-genmutationer, mutationer i BRCA1, ATM, CHEK2, NBD och mer. Det finns ett antal paneler tillgängliga som testar för flera av dessa mutationer, inklusive Oncotype Dx, ProstaVysion, Prolaris, Test och Decipher.
För närvarande görs gentestning ofta för dem med en familjehistoria av prostatacancer eller för dem som behandlas på ett av de större forskningsorienterade cancercentren, men det är troligt att dessa tester kommer att bli vanliga i både diagnos och iscensättning. av sjukdomen i framtiden.
Stadier
När en prostatacancer har diagnostiserats och test görs för att utvärdera omfattningen och leta efter spridning av cancern, tilldelas cancern ett stadium baserat på graden av cancer, PSA-nivåer och omfattningen av cancer.
TNM Staging
Som med många andra cancerformer kan TNM-iscensättning av prostatacancer hjälpa till att bestämma de mest lämpliga behandlingarna och att förutsäga prognosen. I detta system representerar T tumören, N representerar lymfkörtlar och M representerar metastaser, med siffror som följer dessa bokstäver som beskriver spridningsgraden.
Klinisk TNM-iscensättning
I klinisk iscensättning delas T upp i:
T0: Med T0-tumörer finns det inga tecken på en tumör i prostatakörteln.
T1: Dessa tumörer upptäcks ofta "av misstag" när kirurgi utförs på prostatakörteln av annan anledning, såsom BPH eller en nålbiopsi för ökad PSA, och inga avvikelser noteras vid en digital rektalundersökning eller avbildningsstudier. Dessa är uppdelade i:
- T1a: Tumören finns i mindre än 5% av prostatavävnaden.
- T1b: Tumören finns i mer än 5% av prostatavävnaden.
- T1c: Tumören finns under en nålbiopsi som utförs på grund av ökad PSA.
T2: Tumören är tillräckligt stor för att kännas vid en rektal undersökning men har inte spridit sig bortom prostata. Detta är uppdelat i:
- T2a: Tumören finns på endast hälften av ena sidan av prostata.
- T2b: Tumören involverar mer än hälften av ena sidan av prostata, men involverar inte den andra sidan.
- T2c: Tumören finns på båda sidor av prostatakörteln.
T3: Tumören har spridit sig bortom prostata till närliggande vävnader.
- T3a: Tumören har vuxit bortom prostatakörteln men inte till sädesblåsorna.
- T3b: Tumören har spridit sig till sädesblåsorna.
T4: Tumören är antingen fixerad (orörlig) eller har vuxit till vävnader bortom prostata och sädesblåsor såsom i urinblåsan, ändtarmen, bäckenväggen, bäckenmuskulaturen (levator) eller muskeln som kontrollerar urinering (extern sfinkter)
Vid patologisk iscenesättning delas T upp i:
T2: Tumören finns bara i prostata.
T3: Tumören sträcker sig bortom prostata
- T3a: Tumören involverar urinblåsans hals.
- T3b: Tumören sträcker sig in i sädesblåsorna.
T4: Tumören är fixerad (orörlig) eller växer till andra regioner än sädesblåsorna såsom ändtarmen, urinblåsan, bäckenväggen eller levator-musklerna.
N är uppdelad i:
- N0: Cancer har inte spridit sig till några regionala lymfkörtlar.
- N1: Cancer har spridit sig till regionala lymfkörtlar.
M är uppdelad i:
- M0: Cancer har inte spridit sig (metastaserat).
- M1: Cancer har metastaserat. Det finns tre delsteg av M1:
- M1a: Cancer har spridit sig till avlägsna lymfkörtlar (andra lymfkörtlar än närliggande bäckenlymfkörtlar).
- M1b: Cancer har metastaserats till ben.
- M1c: Cancer har spridit sig till andra delar av kroppen.
Baserat på dessa TNM-värden delas prostatacancer upp i fyra steg som har uppdaterats av American Joint Committee on Cancer. Tidigare stadier växer långsamt med ökad chans att tumören växer och sprids med högre stadier.
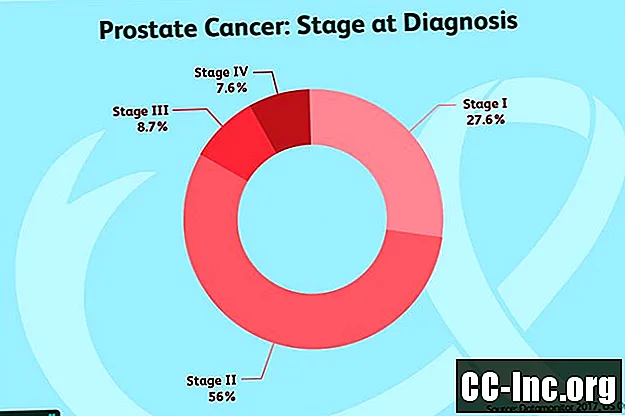
Steg I:Dessa tumörer kan inte kännas vid en rektal undersökning och involverar hälften av ena sidan av prostatakörteln eller mindre. I ett fall när en radikal prostatatomi utförs är cancer begränsad till prostata. Cellerna ser väldigt normala ut (klassgrupp 1). PSA är mindre än 10.
Steg II: Dessa tumörer har inte spridit sig bortom prostatakörteln och PSA är mindre än 20.
- Steg IIA: Dessa tumörer kan inte kännas. I ett fall när en radikal prostatatomi utförs är cancer begränsad till prostata. PSA är mellan 10 och 20. Betygsgrupp är 1.
- Steg IIB: Dessa tumörer kan eller kanske inte kännas vid rektal undersökning. De klassificeras som T1 eller T2. PSA är mindre än 20. Betygsgrupp är 2.
- Steg IIC: Dessa tumörer kan eller kanske inte kännas vid undersökningen. De är T1 eller T2. PSA är mindre än 20 och klassgruppen är 3 till 4.
Steg III: Dessa tumörer anses vara lokalt avancerade och skiljer sig från stadium II-tumörer genom att PSA-nivåerna är höga, tumören har ökat eller tumören är höggradig (aggressiv).
- Steg IIIA: Cancer har inte spridit sig bortom prostata i närliggande vävnader eller sädesblåsor. PSA är 20 eller högre. Betygsgrupp är 1 till 4.
- Steg IIIB: Tumören har spridit sig bortom prostata i närliggande vävnader och kan ha spridit sig till urinblåsan eller ändtarmen. PSA kan vara vilken nivå som helst. Betygsgrupp är 1 till 4.
- Steg IIIC: Cancer kan finnas i prostata eller har spridit sig till närliggande vävnader (vilken T) som helst, men cellerna verkar mycket onormala (grad 5).
Steg IV: Steg IV prostatacancer har spridit sig bortom prostata.
- Steg IVA: Cancern har spridit sig till regionala lymfkörtlar (N1) och kan vara vilken som helst T, ha vilken PSA som helst och vara av vilken klassgrupp som helst.
- Steg IVB: Cancer har spridit sig till avlägsna lymfkörtlar eller andra regioner i kroppen.
Riskgrupper
Prostatacancer delas också upp i riskgrupper. National Comprehensive Cancer Network har kombinerat information inklusive PSA-nivån, storleken på prostata, biopsiresultat och stadium för att förutsäga chansen att en prostatacancer kommer att växa och sprida sig.
- Mycket låg risk: Dessa tumörer finns på biopsi (T1c), men en DRE, liksom avbildningstester, är normala. PSA är mindre än 10 ng / ml och Gleason-poäng är 6. Av kärnbiopsiproverna hittades tumören i färre än 3 prover och omfattade hälften eller mindre av vävnaden i kärnprovet.
- Låg risk: Dessa tumörer inkluderar de som är T1a, T1b, T1c och T2a, har en PSA mindre än 10 ng / ml och en Gleason-poäng på 6.
- Mellanliggande: Tumörer som är mellanrisk klassificeras antingen som T2b eller T2c, ELLER PSA är mellan 10 och 20 ng / ml, ELLER Gleason-poängen är 7.
- Hög risk: Tumörer med hög risk klassificeras antingen som T3a, ELLER PSA är större än 20 ng / ml, ELLER Gleason-poängen är 8 till 10.
- Mycket hög risk: Tumörer som är mycket höga risker klassificeras som T3b eller T4, ELLER har en primär Gleason-poäng på 5, ELLER fyra eller fler biopsiprov har en Gleason-poäng på 8 till 10 / klass grupp 4 eller 5.
Tester för återfall
Efter den primära behandlingen av prostatacancer kan vissa cancerformer återkomma. När prostatacancer kommer tillbaka kan det göras lokalt (nära platsen för den ursprungliga tumören) eller avlägset (t.ex. i ben).
Prostatacancer är mer benägna att återkomma om de har spridit sig bortom prostata, om de har en högre Gleason-poäng, om de är i ett högre stadium och om cancer hade spridit sig till lymfkörtlar.
Efter behandling övervakas PSA, även om testfrekvensen kan bero på det inledande stadiet av tumören samt vilka behandlingar som används. Det finns tre sätt på vilka PSA-nivåer efter behandling kan förutsäga sjukdomsprognosen:
- PSA-fördubblingstid: Ju snabbare PSA fördubblas, desto större är sannolikheten för att cancer sprider sig och blir svår att behandla.
- PSA-nadir: Efter behandling kallas den absolut lägsta nivån till vilken PSA faller PSA-nadir. Detta nummer kan beskriva både behandlingens framgång och risken för återfall. I allmänhet är en PSA-nadir på 0,5 ng / ml eller högre associerad med en större risk för återfall.
- Återfallsintervall: Ju snabbare PSA börjar stiga efter behandling, desto sämre är prognosen i allmänhet.
Om PSA ökar eller om symtom uppstår kan tester för att leta efter återfall innefatta:
- Benavsökning: Den vanligaste platsen för avlägsna återfall av prostatacancer är ben.
- CT
- MR
- Axumin eller C-11 kolin PET-skanningar, som kan användas för att upptäcka återfall av prostatacancer innan det hittas vid andra avbildningstester.
Differentialdiagnoser
All denna information kommer att vara till nytta för dig om du har ett positivt screeningtest eller formellt diagnostiseras med prostatacancer och behöver förstå din sjukdom bättre. Det är dock viktigt att veta att ett antal andra tillstånd kan orsaka liknande symtom.
Medan vissa av dessa tillstånd lätt skiljer sig från prostatacancer, utgör andra mer av en utmaning.
Framsteg inom magnetisk resonanstomografi (MRI) har förbättrat förmågan att diskriminera mellan prostatacancer och vissa tillstånd som tidigare var svåra att skilja ifrån.
Villkor och orsaker som måste övervägas vid differentiell diagnos av prostatacancer inkluderar:
- Godartad prostatahyperplasi (BPH), även förstorad prostata, ett vanligt tillstånd som kännetecknas av godartad förstoring av prostatakörteln
- Prostatit, ett tillstånd som involverar inflammation i prostata och kan antingen vara akut (av kort varaktighet) eller kronisk
- Urinvägsinfektioner (UTI)
- Uretrit, inflammation i urinröret, röret omgivet av prostata
- Läkemedel, såsom diuretika ("vattenpiller") och konsumtion av koffein
- Blåscancer
- Sömnapné
- Dela med sig
- Flip
- E-post