Innehåll
- Syfte med testet
- Riktlinjer för screening
- Risker och kontraindikationer
- Före testet
- Under testet
- Eftertest
- Tolka resultat
- Uppföljning
Testet är uppkallat efter George Papanicolaou, den grekiska läkaren som uppfann proceduren i början av 1940-talet.
Syfte med testet
En Pap-smear är avsedd att upptäcka onormala livmoderhalsförändringar som kan tyda på att cancer sannolikt kommer att utvecklas eller att cancer redan har utvecklats. I många fall är det möjligt att identifiera och behandla cancerutveckling innan den har en chans att sprida sig bortom cervix. Pap smears görs vanligtvis som en del av vanliga bäckenundersökningar.
För vissa kvinnor testas också celler som tas under en Pap-smear för högriskstammar av humant papillomvirus (HPV), vilket kan orsaka olika cancerformer. Det finns mer än 100 stammar av viruset, men inte alla orsakar sjukdomen. (Cirka 70 procent av livmoderhalscancer orsakas av HPV 16 och HPV 18, varav ytterligare 20 procent av livmoderhalscancer är relaterade till infektion med HPV 31, 33, 34, 45, 52 och 58.)
Riktlinjer för screening
Eftersom Pap är ett screeningtest finns det specifika riktlinjer för vem som ska ha en, vid vilken ålder och hur ofta baserat på ålder och riskfaktorer. Dessa är de aktuella rekommendationerna för screening av livmoderhalscancer och HPV-screening från American College of Obstetricians and Gynecologists (ACOG):
- Kvinnor i åldrarna 21 till 29 bör ha ett Pap-test ensamt vart tredje år (men bör inte testas för HPV).
- Kvinnor i åldrarna 30 till 65 bör ha ett Pap-test och ett HPV-test (detta kallas samprovning) vart femte år.Det är också acceptabelt att ha ett Pap-test ensamt vart tredje år, även om ACOG föredrar det femåriga schemat för samtestning.
Efter 65 års ålder säger ACOG att en kvinna säkert kan sluta få utstryk om hon inte har en historia av måttliga till allvarliga onormala livmoderhalsceller eller livmoderhalscancer och hon har antingen haft tre negativa Pap-tester i rad eller två negativa samtestresultat i rad under de senaste tio åren, med det senaste testet gjort under de senaste fem åren.
Även om dessa rekommendationer hänvisar till alla kvinnor, finns det vissa riskfaktorer för livmoderhalscancer som kan göra det klokt att ha vanligare utstryk. Dessa inkluderar:
- Har en familjehistoria av livmoderhalscancer
- En diagnos av livmoderhalscancer eller en Pap-smet som visade precancerösa celler
- Infektion med humant immunbristvirus (HIV)
- Försvagat immunförsvar på grund av många faktorer, såsom organtransplantation, kemoterapi eller kortikosteroider
- Tidig uppkomst av sexuell aktivitet (samlag)
- Flera sexuella partners
- En sexuellt överförbar infektion, såsom könsherpes eller klamydia
- Tidigare cancer i könsorganet
- Rökning
- Exponering för dietylstilbestrol (DES) före födseln: DES är ett läkemedel som ofta användes för att förhindra missfall tills forskning visade att kvinnor födda till mödrar som tog DES hade en ökad risk för cancer. 1971 rekommenderade U.S. Food and Drug Administration läkare att sluta ordinera det under graviditeten.
Om du har haft hysterektomi kan du fortfarande behöva ta Pap-tester. Detta beror på varför du hade hysterektomi, om livmoderhalsen togs bort (eftersom livmoderhalsceller kan förbli högst upp i slidan efter operationen), och om du har en historia av måttliga till svåra livmoderhalsförändringar eller livmoderhalscancer, i vilket fall du bör fortsätta att ha Pap-tester i 20 år efter din operation.
Risker och kontraindikationer
Det finns verkligen inga fysiska risker förknippade med att ha en Pap-smet. Testet är mycket säkert, även om du är gravid. Högst kan du uppleva lite ytlig blödning om spekulatet (instrumentet som används för att vidga slidan) skrapar mot slidan på väggarna när du sätts in eller tar bort det.
Före testet
Allmänläkare, gynekologer, internmedicinska läkare och kliniker erbjuder alla utstryk. Om tidsluckorna för rutintestning och andra förebyggande tjänster hos din leverantör tenderar att fylla snabbt kan du planera ditt test i förväg. (Din läkarmottagningschef kan ge dig råd om detta.)
Tidpunkten för en Pap-smet är viktig om du har menstruation. När du har din menstruation kan blod och annan vävnad störa resultaten av testet. Om inte din leverantör råder något annat, är det bäst att planera en Pap-smet under en till två veckor efter att du förväntar dig din period, eller enligt American Cancer Society, fem dagar efter att din period har avslutats.
Om din cykel är oförutsägbar och du börjar din period när den kommer att sammanfalla med din tid, kontakta din läkare så snart som möjligt. Du kan rekommenderas att planera om, även om vissa läkare kommer att fortsätta med en Pap-smet om patientens flöde är mycket lätt.
Förutom menstruationsblod och vävnad finns det ett antal andra saker som kan störa noggrannheten hos ett Pap-test genom att maskera onormala celler. Dessa är:
- Samlag: Ha inte sex under 48 timmar före ditt möte.
- Spermicider (skum, gelé eller andra preventivmedel): Om du inte har sex är det osannolikt att du kommer att använda en spermicid, men det nämns att du inte ska göra det i 48 timmar innan din Pap-smet.
- Vaginala smörjmedel: Använd inte en smörjmedel i minst 48 timmar innan du har en pap-smet.
- Tamponger: Sätt inte in en tampong i 48 timmar före din Pap.
- Vaginala duschar: I allmänhet är det inte tillrådligt att duscha alls, men om det är något du gör, sluta i minst tre dagar före ditt möte.
Om du glömmer dessa riktlinjer och har samlag, duschar eller använder något i slidan de två dagarna före din tid, ring din läkare eller sjuksköterska för att se om du kan omplanera. Om du måste hålla mötet, berätta för din läkare om blandningen.
Tidpunkt
Även om en utstrykning tar bara en minut eller två, kommer den totala tiden du är vid ditt möte att bli lite längre - särskilt om du, som det är typiskt, kommer att testa som en del av din vanliga gynekologiska kontroll- upp. En timme är vanligtvis en tillräcklig tid för att blockera.
Om det här blir ditt första besök hos just denna leverantör kan du bli ombedd att anlända 15 minuter eller så i förväg för att fylla i nya patientformulär, få ditt sjukförsäkringskort kopierat för dina filer och ta hand om din samlön om du har en.
Plats
Ditt Pap-test kommer att äga rum i ett undersökningsrum på ditt läkarmottagning, sjukhus eller andra medicinska anläggningar. Rummet kommer att innehålla en gynekologisk undersökningstabell - en som kan sänkas eller höjas så att du kan sitta uppe eller ligga bakåt - med enheter som kallas stigbygel fästa vid fotänden. Stigbygelarna finns där så att du bekvämt kan vila fötterna under din tentamen.
Det kommer sannolikt att finnas annan medicinsk utrustning i rummet, såsom en blodtrycksmanschett och en skala.
Vad ska man ha på sig
Eftersom du måste ta bort alla kläder från midjan och ner för en Pap-smet kan du överväga att bära en klänning eller kjol så att allt du behöver ta av dig är dina underkläder och skor, men det här är en personlig preferens. Det kan vara lika lätt för dig att glida ur ett par jeans, byxor eller träningsbyxor. Examensrum kan vara kyliga; du kanske vill ha på dig eller ta med ett par strumpor.
Kostnads- och sjukförsäkring
De flesta privata försäkringsbolag kommer att täcka ett utstrykning utan egen kostnad. Kontakta din leverantör för mer information.
Medicare kommer att täcka en Pap-smet var 24: e månad eller, om du hade ett tidigare Pap-smet som var onormalt eller om du har hög risk för livmoderhalscancer, kommer Medicare att betala för ett Pap-test var 12: e månad.
Om du inte har försäkring har du fortfarande alternativ:
- Kostnadsfri eller billig screening genom Centers for Disease Control and Prevention's National Breast and Cervical Cancer Early Detection Program (NBCCED): Detta stöder kvinnor med en årlig inkomst på eller under 250 procent av den federala fattigdomsnivån. CDC har en lättanvänd, interaktiv karta som visar program efter stat samt specifika tjänster för indianer.
- Din lokala eller länsavdelning: Båda erbjuder sannolikt gratis eller billiga Pap-utstryk till låga inkomster och / eller oförsäkrade kvinnor.
- Planerat föräldraskap: Om din inkomstnivå överstiger det tillåtna beloppet på din länsavdelning kan du kanske ha ett Pap-test vid ditt lokala planerade föräldraskap för mindre än det skulle kosta att betala en läkare.
Vad att ta med sig
Du bör ha ditt sjukförsäkringskort och ditt sambetalning, om du kan förvänta dig det vid tidpunkten för din tid, med dig.
Om du har några specifika frågor om testet, skriv ner dem och ta med din lista så att du inte glömmer dem. Din läkare kommer att behöva veta den första dagen i din sista period om du har känt exponering för HPV, och om några hälsoproblem har uppstått sedan din senaste undersökning, såsom infektioner, ovanlig urladdning eller smärta. Överväg att ta med relaterade anteckningar så att du säkert kommer att nämna dessa saker också.
På samma sätt, om du hade tidigare Pap-utstryk, kolposkopier eller biopsier som inte återspeglas i din journal (för att du till exempel är en ny patient), ta med kopior av dina resultat om du har dem. Detsamma gäller för behandlingsregister.
Under testet
Vid ditt möte kommer du att interagera med en kontorsreceptionist som checkar in dig, en sjuksköterska som guidar dig genom att göra dig redo för din Pap-smet och med läkaren - förmodligen en gynekolog - som kommer att utföra Pap-testet.
Förtest
Det kommer sannolikt inte att finnas något testspecifikt pappersarbete att fylla i, men du kan behöva skicka nya patientformulär om detta är ditt första besök.
När en sjuksköterska har eskorterat dig till ett undersökningsrum måste du klä av dig från midjan och ner. Du kan lämna dina strumpor på om du bär dem, särskilt om rummet är kallt. Sjuksköterskan kommer att ge dig ett pappersgardin för att placera över mitt- och överlåren. (Om du får en fullständig gynekologisk kontroll som inkluderar en bröstundersökning, kan du behöva ta av dig alla dina kläder och ta på dig en sjukhusrock med öppningen fram.)
Under hela testet
När du har fått tillräckligt med tid att klä av dig kommer läkaren eller sjuksköterskan att knacka på dörren för att se till att du är redo. Om du är det kommer läkaren in i undersökningsrummet. En sjuksköterska eller annan auktoriserad person kan också vara närvarande under din undersökning, enligt rekommendationer från American Medical Association.
När läkaren kommer kan hon fråga om du har några frågor om Pap-smet, vill höra om eventuella problem du har haft eller fråga om eventuella onormala Paps du har haft tidigare som hon kanske inte känner till . Hon kan också engagera dig i vänlig chitchatt för att hjälpa dig att slappna av.
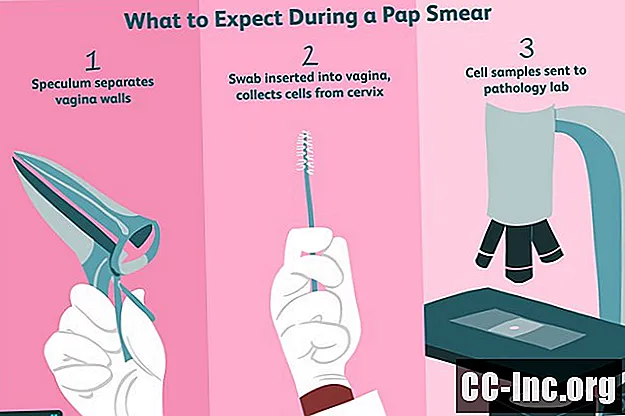
För att ställa in testet lutas tentabellen bakåt så att du ligger på ryggen. Du kommer att böja knäna och placera fötterna i stigbygeln på vardera sidan om fotänden på bordet. Detta gör det lättare för dig att hålla isär knäna medan läkaren tar provet. Du kommer att bli ombedd att skotta skinkorna ner till kanten av tentabellen.
För att få åtkomst till livmoderhalsen kommer läkaren att sätta in ett instrument som kallas ett spekulum av antingen metall eller plast i slidan för att hålla väggarna i slidan öppna. Om det är ett metallspekulum kan det värmas upp. Läkaren kommer att applicera ett smörjmedel på spekulatet oavsett vilken typ det är så att det lätt glider in och ut.
En gång in kan du känna ett visst tryck när spekulatet justeras för att ge en tydlig bild av livmoderhalsen. Du kan höra ett klickljud när läkaren vidgar spekulatet. Detta kan kännas lite konstigt eller obekvämt, men bör inte skada. Att ta djupa andetag kan hjälpa dig att slappna av.
Om spekulatet orsakar smärta, tveka inte att tala. Det kan vara möjligt för läkaren att använda en mindre som är bekvämare för dig.
När spekulatet är på plats sätter läkaren in en liten pinne eller en borste som liknar en mascarastav i din vagina. När instrumentet, som har ett långt handtag, når din livmoderhals, kommer din läkare att gnugga försiktigt på slemhinnan för att samla ett prov av celler. Du kan känna lite obehag eller känna ingenting alls. Om din läkare också vill testa för HPV kan en andra eller samma pinne användas för detta ändamål.
Oavsett, det tar bara några sekunder ett prov att hämtas och totalt bara några minuter att göra hela testet.
För att förbereda cellprovet för patologilaboratoriet kommer din läkare antingen att sprida provet på en konventionell bild eller konservera det i en vätska, en metod som kallas vätskebaserad cytologi. Med det senare kan livmoderhalscellsprover tvättas av blod eller andra ämnen som kan dölja avvikelser. Forskning tyder på att båda metoderna är lika exakta, men vätskebaserad cytologi möjliggör testning av celler för HPV-virus.
Slutligen kommer läkaren att försiktigt skjuta ut spekulatet.
Eftertest
Om du bara har en Pap-smet kan du ta fötterna ur stigbygeln. Tentabellen kan justeras för att göra det lättare för dig att sitta uppe.
Du kan få vävnader eller våtservetter så att du kan ta bort eventuellt kvarvarande smörjmedel från din vagina innan du klär dig. Läkaren och sjuksköterskan lämnar rummet så att du kan göra det privat.
När du är klädd kan du lämna provrummet. Du kan behöva stanna vid skrivbordet på väg ut, annars kan du gå direkt. Fråga en sjuksköterska eller annan kontorsarbetare om du är osäker.
Du kanske också frågar hur och när du kommer att få information om resultaten av ditt test om läkaren eller sjuksköterskan inte berättade för dig frivilligt.
Efter testet
Efter ett utstryk kan du återuppta dina normala aktiviteter. Om du har några fläckar kommer det att vara lätt: En maxi-kudde med lätt flöde bör vara tillräcklig för att absorbera den.
Tolka resultat
Enligt kontoret för kvinnors hälsa, en del av US Department of Health and Human Services, tar det vanligtvis från en till tre veckor att få resultaten från ett Pap-test.
Negativa resultat innebär att det inte finns några tecken på cervikal dysplasi; positiva resultat innebär att onormala celler detekterades.
Många läkarkontors relä negativa (normala) resultat per post. Positiva (onormala) resultat delas vanligtvis med ett telefonsamtal. Vissa läkare kommer inte att kontakta dig alls om resultaten är normala. Om du inte kommer ihåg vad kontorets policy är i detta avseende, ring och fråga. Antag inte bara att "inga nyheter är goda nyheter."
Det är viktigt att veta att ett onormalt Pap-resultat inte alltid betyder att en kvinna har cancer. Kom ihåg att detta test är ett screeningtest, inte ett diagnostiskt förfarande. Faktum är att de flesta onormala Paps inte beror på cancer.
Positiva (onormala) resultat
En av tio pap-utstryk kommer tillbaka och visar någon typ av abnormitet, enligt American Pregnancy Association. Det finns fyra typer av onormala Pap-smear-resultat och den som gäller dig, om dina resultat är positiva, avgör nästa steg.
- Atypiska skivepitelceller av obestämd betydelse (ASCUS): Dessa resultat indikerar något onormala skivepitel-tunna, platta celler som växer på ytan av livmoderhalsen. Förändringar i dessa celler tyder inte tydligt på att precancerösa celler är närvarande. Med det vätskebaserade testet kan din läkare analysera om provet för att kontrollera förekomsten av virus som är kända för att främja utvecklingen av cancer, såsom vissa typer av HPV. Om inga högriskvirus förekommer är de onormala cellerna som finns som ett resultat av testet inte mycket bekymmer. Om oroande virus är närvarande behöver du ytterligare test.
- Skivepitel intraepitelial lesion: Denna term indikerar att provcellerna kan vara precancerösa. Om förändringarna beskrivs som låggradiga skivepitel intraepiteliala lesioner (LSILS), betyder det storlek, form och andra egenskaper antyder att om det finns en precancerös lesion, kommer det sannolikt att vara år borta från att bli cancer. Högkvalitativa skivepitelintraepiteliala lesioner (HSILS) kan utvecklas till cancer tidigare. Ytterligare diagnostiska tester är nödvändiga.
- Atypiska körtelceller (AGC): Körtelceller producerar slem och växer i livmoderhalsens öppning och i livmodern. Atypiska körtelceller kan tyckas vara något onormala, men det är oklart om de är cancerösa. Ytterligare testning behövs för att bestämma källan till de onormala cellerna och deras betydelse.
- Skivepitelcancer eller adenokarcinomceller: Detta resultat betyder att cellerna som samlats in för Pap-smet verkar så onormala att patologen nästan är säker på att cancer är närvarande. Skivepitelcancer avser cancer som uppstår i slidan eller livmoderhalsen. Adenokarcinom avser cancer som uppstår i körtelceller. Om sådana celler hittas kommer din läkare att rekommendera en snabb utvärdering.
Felaktiga resultat
Det är viktigt att veta att det finns en chans att ett utstryk kan komma tillbaka och visa falskt negativ resultat. Detta innebär att onormala celler som finns på livmoderhalsen inte upptäcktes under patologipröven. Detta kan hända eftersom:
- För få celler samlades in
- Du har bara ett litet antal onormala celler
- Blod eller inflammatoriska celler i provet gömde de onormala
Kvinnor som får falskt negativa resultat kan sluta få uppföljningstester för att bekräfta livmoderhalscancer eller behandling för det.
Det är också möjligt för Pap-resultat att vara falskt positiva, i vilket fall onödiga tester och till och med behandling kan utföras.
Det viktiga att veta om dessa risker med att få felaktiga Pap-testresultat är att livmoderhalscancer är ett mycket långsamt växande tillstånd. Det tar lång tid att utvecklas.
Det är därför som screeningriktlinjer rekommenderar ett Pap-test vart tredje år vilket, enligt National Cancer Institute, minimerar "de skador som orsakas av behandling av abnormiteter som aldrig skulle utvecklas till cancer samtidigt som det begränsar falskt negativa resultat som skulle försena diagnosen och behandlingen av en precancerös tillstånd eller cancer. " Så, i huvudsak, om HPV och / eller onormala celler missas en gång, är det mycket troligt att de kommer att fångas nästa gång och att sjukdomen, om den är närvarande, fortfarande kan behandlas.
Uppföljning
Om resultatet av din Pap-smet är onormalt kanske din läkare vill upprepa Pap-testet eller göra en annan typ av test, beroende på de specifika resultaten. Ytterligare tester kan inkludera:
- HPV-test: Om ett HPV-test inte gjordes vid tiden för din Pap, kan din läkare beställa ett som ett uppföljningstest.
- Kolposkopi: En kolposkopi är en kontorsundersökning som gör det möjligt för läkaren att se livmoderhalsen närmare med ett kolposkop, ett upplyst instrument som förstorar livmoderhalsen. Den placeras utanför slidan under undersökningen. Bilderna från colposcope kan projiceras på en skärm för en mer detaljerad vy och biopsiplanering.
- Punch Biopsi: Under en kolposkopi kan en läkare utföra en livmoderhalsbiopsi beroende på vad som finns under undersökningen. Detta innebär att man tar bort en liten mängd livmoderhalsvävnad som ska undersökas i mikroskop. Oftast är detta en stansbiopsi, där läkaren använder en enhet som liknar en pappershålslagning för att samla vävnadsprovet som kommer att skickas till ett patologilaboratorium för att utvärderas. Detta kan vara något obekvämt men tar bara några sekunder. Beroende på resultaten under kolposkopien kan några områden i livmoderhalsen biopsieras.
- Endocervikal curettage (ECC): Denna typ av biopsi kan också göras under en kolposkopi. Läkaren använder en liten borste för att avlägsna vävnad från den endocervikala kanalen, det smala området mellan livmodern och livmoderhalsen, för att undersökas av en patolog. Endocervikal curettage kan vara måttligt smärtsam, som dåliga menstruationskramper.
- Konbiopsi: Denna procedur kan göras när en större biopsi är nödvändig - antingen för att diagnostisera livmoderhalscancer eller för att ta bort vävnad så att den inte blir cancer. Under en konbiopsi avlägsnas en konformad bit vävnad för utvärdering. Denna procedur görs under narkos.
- Elektrokirurgiskt excisionsförfarande (LEEP): Ett alternativ till konbiopsi, ett sling elektrokirurgiskt excisionsförfarande använder en elektriskt laddad trådslinga för att ta bort ett vävnadsprov. Det görs under lokalbedövning och används oftare för att behandla höggradig cervikal dysplasi snarare än att diagnostisera livmoderhalscancer.
Onormala celler som finns under kolposkopi och biopsi kan beskrivas som cervikal intraepitelial neoplasi (CIN).
Ett ord från Verywell
Pap-smear är det bästa sättet att screena för onormala livmoderhalsceller som kan vara cancerösa eller precancerösa och att upptäcka vissa stammar av HPV som är associerade med livmoderhalscancer. Det är smärtfritt och har inga allvarliga risker.
Men eftersom det kräver att vagina exponeras och medicinsk utrustning sätts in i denna intima kroppsdel kan utsikten att få en Pap-smet vara oroväckande, särskilt om du aldrig har haft testet förut. Även kvinnor som har haft Paps kanske fruktar dem - inte på grund av rädsla för att det kommer att göra ont, utan helt enkelt för att det är besvärligt att komma i position för testet.
Lyckligtvis tar proceduren bara några minuter och behöver bara upprepas vart tredje år för de flesta kvinnor. Båda dessa faktorer bör hjälpa till att göra utsikterna att få detta vitala test mindre nervös.